Reto 1: Cambio de modelo asistencial
Instituto Aragonés de Ciencias de la Salud – Hoja de Ruta
Es ya un lugar común que el modelo de atención se encuentra en plena transición. A menudo, esta afirmación se circunscribe a la llamada transición epidemiológica y al envejecimiento de la población. Pero este cambio presenta al menos 3 polos
El primero, efectivamente, tiene que ver con los cambios en la morbilidad prevalente. Tenemos un sistema hiperespecializado y diseñado para la atención a eventos agudos, que se encuentra con que la mayor parte de los cuidados que la población demanda tienen que ver con procesos crónicos.
Manejamos pacientes que ya no son enfermos a los que curar (hasta el cáncer o el SIDA se han convertido en enfermedades crónicas), sino personas que conviven durante buena parte de su vida con la enfermedad y que necesitan un tipo de atención que les ayude a mantener su calidad de vida y evitar reagudizaciones o empeoramientos de su condición.
Ya no se trata de un patrón de enfermedad único, sino que, unas veces derivado de la evolución de la propia patología, otras simplemente coincidiendo en el mismo individuo por razón de edad o de estilos de vida, nos enfrentamos a pluripatología y multiplicación de abordajes terapéuticos, que añaden grados de complejidad a la actividad sanitaria. La atención a estos ciudadanos requiere ponderar el riesgo y complejidad del paciente para tratar de predecir su trayectoria y articular los cuidados más adecuados en cada momento.
Esta realidad se encuentra bastante lejos todavía de la formación recibida por los profesionales o de las guías de práctica clínica tradicionales, instaladas en los silos de “las especialidades”. Sin embargo, hay signos claros de cambio en el pensamiento clínico y organizativo y abundancia de experiencia documentada, nacional e internacional, sobre la reorientación hacia la excelencia en la atención continuada a ciudadanos con dolencias crónicas, centrada en sus necesidades y en su experiencia de vida.
El segundo polo de transformación del modelo asistencial, se articula en torno a la manera en la que el sistema se piensa a sí mismo. Venimos de una concepción basada en generar actividad y resolver (bastante acorde con un modelo de atención a eventos agudos). En este marco, el buen uso de los recursos venía dado por el volumen de “actos”: cuántas operaciones, cuántas visitas, cuántos procedimientos, estancia media… en función de la disponibilidad de profesionales, centros, camas, quirófanos… un concepto de eficiencia bastante próximo al de la producción industrial input-output.
Este enfoque está cediendo paso a otra mirada (más acorde con una atención integrada) que se centra en la definición de los procesos asistenciales, de los caminos que los pacientes “tipo” han de recorrer por nuestro sistema. La definición de procesos, trae inevitablemente aparejada la pulsión por optimizarlos y lleva a la reflexión del sistema sobre cómo hace lo que hace: identifica redundancias, ineficiencias, cuidados o procedimientos de dudoso o nulo valor para el paciente… Como parte de la optimización se incorpora también la lógica de que el empleo de los recursos asistenciales (instalaciones, profesionales, equipamiento, fármacos…) en este tipo de cuidados, inevitablemente, disminuye la posibilidad de dedicarlos a otras actividades que sí aportan beneficios claros al paciente. Así el sistema estaría incurriendo en un coste-oportunidad que no es aceptable.
El último estadio en esta línea de cambio de modelo residiría en la gestión centrada en resultados y servicios; esto es, superando la lógica instrumental de procesos, centrar la planificación y la evaluación en el valor. Este enfoque admite, y en ocasiones fomenta, la heterogeneidad en las soluciones/procesos que se activan en tanto que sean capaces de incrementar de forma objetivable el valor de la asistencia que se presta a los ciudadanos.
El tercer y último polo de cambio concierne a la visión de los profesionales sobre qué es la excelencia asistencial y qué mueve un sistema sanitario de calidad. El profesional sanitario es educado y formado a lo largo de toda su vida profesional para “creer y confiar” en el progreso de la ciencia y la técnica. La “novedad” tiene casi necesariamente una connotación de “mejor” y la tecnificación de la asistencia y multiplicación de los procedimientos diagnósticos o terapéuticos se ha configurado como un rasgo de la atención de excelencia en el imaginario de profesionales y pacientes. Algunos autores acuñaron ya hace años el término “fascinación tecnológica” para referirse a este fenómeno.
Sin embargo desde hace más de una década abunda la evidencia de que una parte no desdeñable de la actividad del sistema sanitario no se ajusta a criterios de calidad asistencial (no aporta valor a los cuidados y en ocasiones es perjudicial para el paciente).
En los últimos años -según algunos comentaristas, al calor de la crisis financiera y de la conciencia de la limitación de recursos-, esta certeza ha ido calando en la mentalidad profesional, dando lugar a una tendencia que se ha plasmado en algunas iniciativas bien reconocibles como el “Choosing Wisely” o el “Less is More” o “Right Care”, americanos; el “Do Not Do” británico; o más recientemente (2012) El “Compromiso por la Calidad” de las Sociedades Científicas en España, que ha desarrollado recomendaciones de no hacer para la práctica totalidad de las especialidades médicas y enfermería. Estas recomendaciones se están trasladando a los acuerdos de gestión en la mayoría de las CCAA y su implantación está siendo monitorizada con el apoyo de GuíaSalud y del Ministerio.
Modelo asistencial de transición
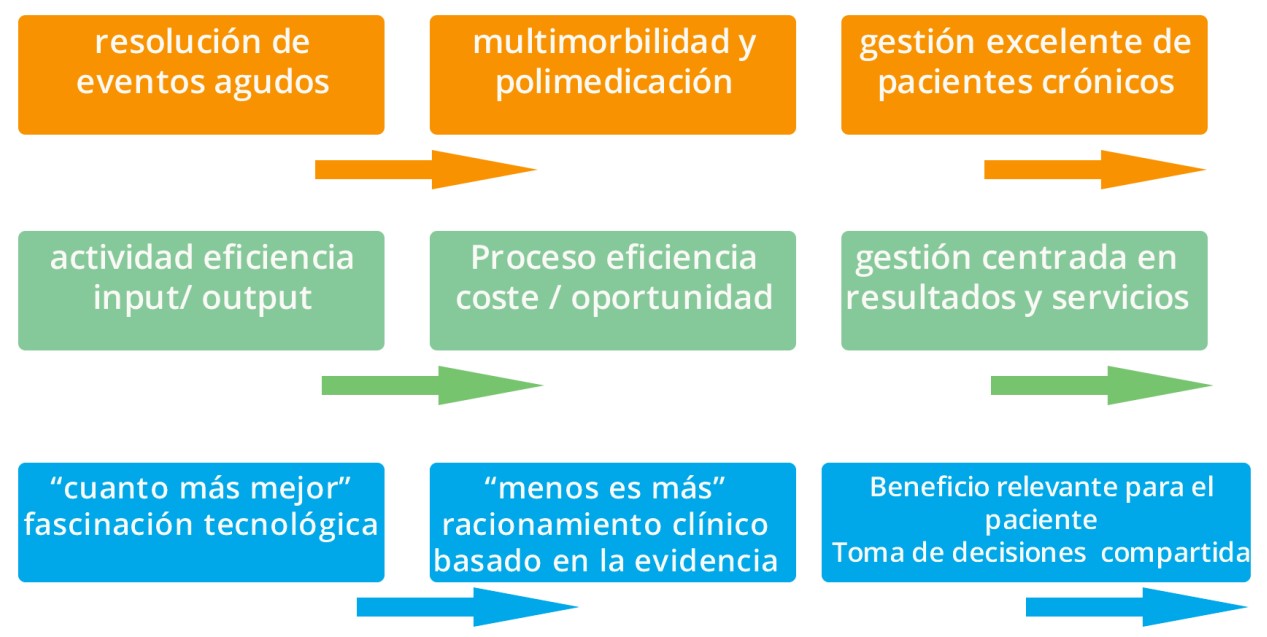
La idea es promover que el razonamiento clínico combine la experiencia con la evidencia, abandonando la creencia. El último paso en esta vía de evolución del sistema se cifra en incluir la experiencia del paciente, su vivencia de los beneficios que le aportan los cuidados sanitarios, para que los cursos de acción asistencial se ajusten al objetivo de mejorar su calidad de vida. Se trata de que el paciente tenga la oportunidad de manejar la evidencia científica que le resulta relevante y lo que aporta el mejor juicio clínico para gestionar su propia vida.




